T4C supporta la programmazione sociale nelle aree interne
In questo periodo gli Ambiti Territoriali Sociali della Regione Marche sono impegnati nella redazione del prossimo Piano Territoriale Sociale 2021-2023.
Tech4Care sta supportando l’ATS3 di Cagli e l’ATS7 di Fossombrone nella predisposizione del Piano attraverso l’implementazione di alcune attività preliminari alla redazione del documento finale da presentare alla Regione Marche entro la fine di febbraio 2022.
In primo luogo, Tech4Care si è occupata della redazione del “Profilo di Comunità”, che rappresenta un’analisi del territorio, degli aspetti demografici e della spesa per i servizi sociali, propedeutica all’elaborazione del Piano stesso e alla progettazione dei nuovi servizi o al rafforzamento degli esistenti.
Inoltre, Tech4Care ha predisposto una survey online per l’analisi dei fabbisogni degli stakeholders locali, al fine di elaborare un Piano quanto più possibile rispondente alle esigenze del territorio. Dopo il censimento degli stessi stakeholder, più di 100 organizzazioni sono state invitate nell’iniziativa.
I risultati della survey sono stati discussi con i coordinatori degli Ambiti e le rappresentanze sindacali del territorio nel corso di un primo momento di raccordo online, avvenuto nel mese di dicembre 2021, durante il quale sono stati illustrati le principali criticità e i bisogni del settore sociale, nonché i servizi da sviluppare e le proposte per innovare l’offerta degli Ambiti.
L’attività degli ATS per la predisposizione del Piano Territoriale Sociale prosegue ora con il lavoro nei tavoli tematici per approfondire direttamente con gli stessi stakeholder i singoli aspetti emersi sinora.
Tech4Care, in qualità di facilitatore, supporterà i coordinatori d’ambito nella convocazione e nella realizzazione degli incontri che si svolgeranno a partire da gennaio 2022.
Questo lavoro si inserisce in un momento di estrema vivacità del settore e di numerose opportunità che stanno nascendo anche sullo stimolo del Recovery Fund. C’è ancora molto lavoro da fare e il nuovo anno si preannuncia già ricco di novità ed innovazioni per il settore sociale!

Meddy Care sta arrivando
-30 giorni...
Abbiamo sviluppato Meddy, un nuovo prodotto software dedicato alle cliniche, agli studi medici e ai professionisti sanitari per migliorare l’organizzazione del lavoro e la gestione delle relazioni con i pazienti.
Meddy si rivolge in particolare a tutte le professioni sanitarie: dai fisioterapisti agli infermieri, dagli psicologi ai terapisti occupazionali, dai logopedisti agli educatori… e ovviamente ai medici!
Meddy è lo strumento ideale per gestire senza sforzo il lavoro dello studio e migliorare l’empowerment del paziente. La versione base di Meddy sarà completamente gratuita e consentirà di digitalizzare efficacemente quei passaggi amministrativi del processo di cura che oggi comportano un elevato spreco di risorse.
Siete curiosi e volete scoprire cosa Meddy può fare per il vostro studio? Continuate a seguirci! Manca solo 1 mese!

Sperimentazione di ASB ai blocchi di partenza
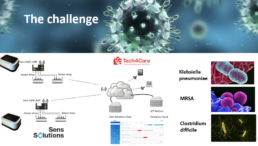
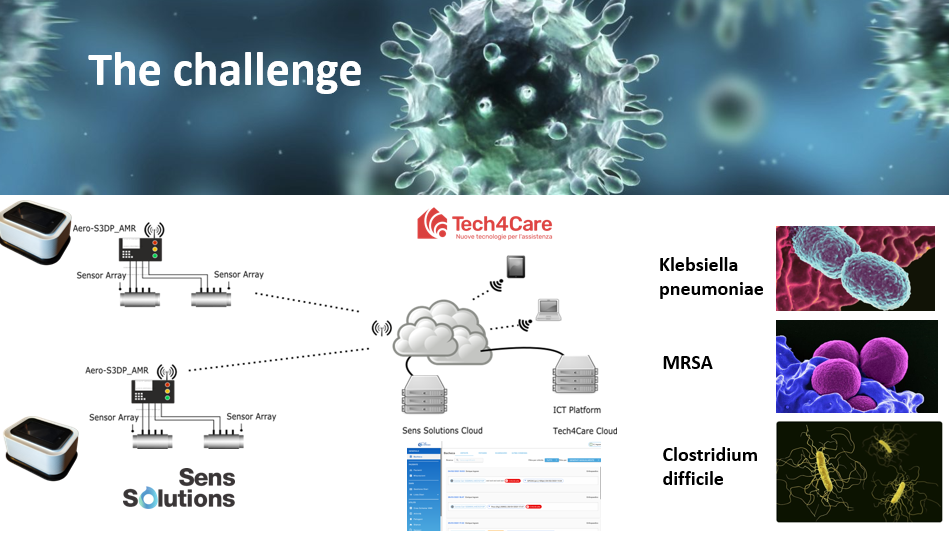
Presso l’ospedale Mútua Terrassa di Barcellona è ufficialmente partita una delle tre sperimentazioni previste dal progetto Anti-Superbugs PCP, nell’ambito del quale Tech4Care e Sens Solutions hanno realizzato la soluzione Sens4Care.
L’obiettivo della sperimentazione è quello di testare il potenziale del dispositivo sviluppato dal nostro partner Sens Solutions nell’identificare tre batteri che sono alla base di diffuse problematiche di infezione ospedaliera (Stafilococco Aureus, Clostridium Difficile, Klebsiella Pneumoniae).
Tech4Care ha curato la fase di progettazione e predisposizione del fascicolo tecnico-scientifico, la notifica all’autorità competente e il processo di sottoposizione della documentazione ai comitati etici dei tre paesi nei quali si svolgeranno le sperimentazioni (Italia, Spagna, Germania).
Inoltre, abbiamo sviluppato la piattaforma gestionale per l’integrazione dei dispositivi Sens4Care nell’ambito dei processi di cura.
Per maggiori informazioni su Sens4Care: http://antisuperbugs.tech4care.eu/it/home-italiano/
Demo di HS Monitor in Turchia
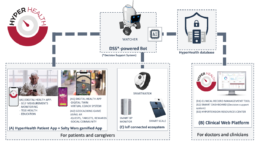
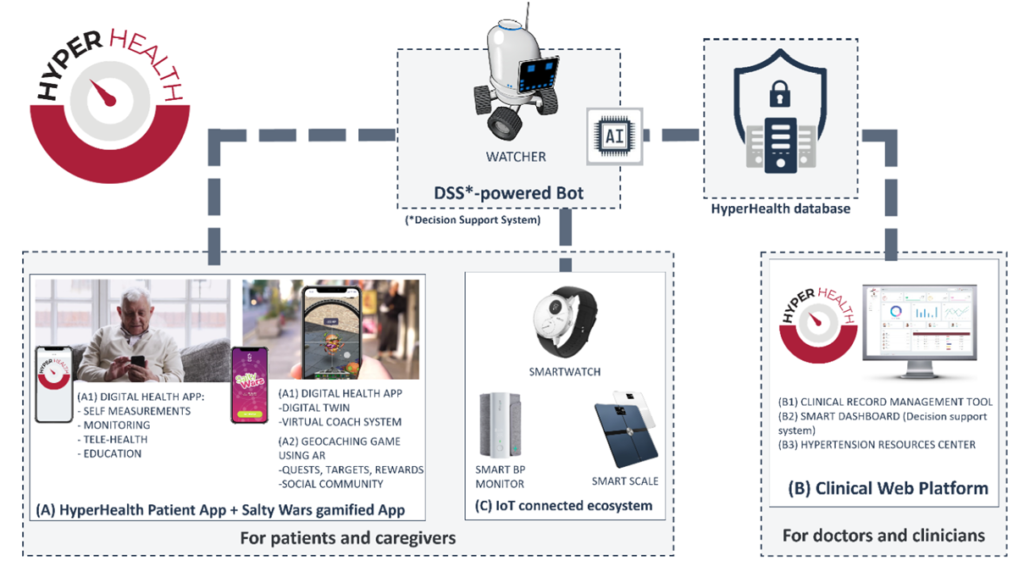
Il 2 dicembre a Istanbul si è svolta la prima demo della nuova soluzione digitale realizzata da Tech4Care, Gesan, Innatolia, miThings e Probel nell’ambito del progetto HyperHealth.
I partner turchi di Innatolia hanno effettuato una dimostrazione dettagliata e coinvolgente di tutte le funzionalità della nostra nuova piattaforma, sviluppate per migliorare la gestione globale dell’ipertensione.
Tra i presenti, oltre ai rappresentanti del buyers group di HSMonitor PCP (che finanzia il progetto), anche un board composto da clinici e pazienti per i quali è stata studiata la soluzione.
È stata per noi l’occasione di confrontarci direttamente con gli utenti finali della soluzione e di raccogliere feedback e suggerimenti utili.
L’entusiasmo con cui è stato accolto il nostro progetto ci spinge a fare sempre meglio e ci siamo subito rimessi a lavoro per rendere la soluzione HyperHealth sempre più funzionale e accattivante!
Continuate a seguirci, presto vi aggiorneremo sui nuovi sviluppi!
Per info sul progetto HyperHealth: https://www.hyperhealth.app/
Famiglia al Centro concluso!
Quest’anno si è concluso il progetto “Famiglia al Centro”, uno dei primi progetti di innovazione sociale per i quali Tech4Care ha fornito assistenza tecnica al capofila per la progettazione, gestione e rendicontazione delle attività.
Il progetto, che ha perseguito l’obiettivo generale di mantenere autonomo l’anziano che vive a casa il più a lungo possibile e di aiutare i familiari che quotidianamente si prendono cura dei loro cari, è stato realizzato da Casa Grimani Buttari (capofila), Ambito Territoriale Sociale 13, Centro Servizi Volontariato Marche, Croce Rossa Italiana, Fondazione Masera, Università Politecnica delle Marche, Auser.
“Famiglia al Centro” ha ricevuto un contributo di 690.000€ da parte di Fondazione Cariverona, mentre il cofinanziamento messo a disposizione dai partner è stato di 322.000€. L’investimento complessivo effettuato per la realizzazione delle attività progettuali è stato di 1.012.000€.
Grazie al contributo della Fondazione è stato possibile ristrutturare i locali della ex-scuola San Sabino e inaugurare il nuovo Centro Polivalente, all’interno del quale dal 2018 al 2021 sono stati erogati gratuitamente interventi e servizi non attivi prima sul territorio in favore degli anziani e loro familiari residenti nei Comuni di Camerano, Osimo, Castelfidardo, Loreto, Numana, Offagna e Sirolo.
Tra i servizi erogati rientrano: attività di riabilitazione cognitiva, sostegno psicologico, attività specialistiche ambulatoriali, attività motorie, trasporti sanitari.
Inoltre, sono state avviate esperienze di affido per anziani da parte dell’ATS13, corsi di formazione per i familiari sui temi delle cure domiciliari e delle truffe agli anziani, nonché alcune iniziative di turismo sociale.
Per maggiori informazioni sul progetto: http://www.progettofamiglia.info/

OCF e CANTE scelgono ReD!
La gestione delle strutture residenziali è una attività complessa e necessita di strumenti idonei all’organizzazione e al funzionamento di tutti i processi aziendali.
Per le proprie strutture residenziali, le Opere Caritative Francescane di Ancona e l’Associazione Cante di Montevecchio di Fano hanno scelto la nostra soluzione “ReD” (Residenza Digitale). ReD è un’applicazione cloud che consente di gestire la cartella informatizzata degli ospiti e l’organizzazione del personale, adattandosi facilmente al lavoro di ciascun tipo di utente: operatori, amministrativi e manager della struttura.
Se anche tu gestisci una struttura residenziale e vuoi sapere come possiamo aiutarti a sfruttare tutto il potenziale della digitalizzazione documentale e dei processi aziendali, contattaci!
Saremo felici di conoscere la tua realtà e di aiutarti ad incrementare le performance della tua struttura e migliorare l’assistenza e la qualità della vita degli ospiti.
Per conoscere tutte le funzionalità di “Residenza Digitale” visita il sito: https://residenzadigitale.com/